Infections urogénitales & IST
Dernière mise à jour : 19 avril 2024
Infections urogénitales
Quelques principes
Avant tout, il est important d’aborder les facteurs de risque liés aux infections sexuellement transmissibles (IST) avec tout patient présentant une clinique compatible chez un patient sexuellement actif : p.ex. un patient présentant une orchite, des plaintes anales (écoulement, sang, douleurs) ou encore une patiente présentant des douleurs abdominales chroniques.
Dans le cadre de tout diagnostic d’IST, il est recommandé de rechercher les autres IST :
- VIH
- Syphilis
- Chlamydia trachomatis
- Neisseria gonorrhoeae
- Hépatites B et C – voire hépatite A si patient masculin ayant des rapports homosexuels (HSH = hommes ayant des rapports sexuels avec des hommes).
Pour appel, le VIH et les hépatites B et C sont transmissibles par voie sexuelle lors de pénétration (presque exclusivement) alors que la syphilis, le Chlamydia trachomatis, Neisseria gonorrhoeae, l’hépatite A, le papillomavirus et l’Herpes sont transmissibles également lors de rapports bucco-génitaux.
Tout diagnostic d’IST doit également mener au dépistage des partenaires sexuels des 3 derniers mois minimum (voire des 12 derniers mois, en cas de syphilis). Le patient peut prévenir de manière anonyme ses partenaires via le système de signalement proposé par le site https://depistage.be/envoyer-un-sms/
En cours de traitement pour une IST, il est recommandé au patient de se protéger lors des rapports sexuels jusqu’à 7 jours après la fin de son traitement et jusqu’à ce qu’il soit asymptomatique.
A titre informatif, le tableau ci-dessous reprend les différents modes de transmission des principales IST.
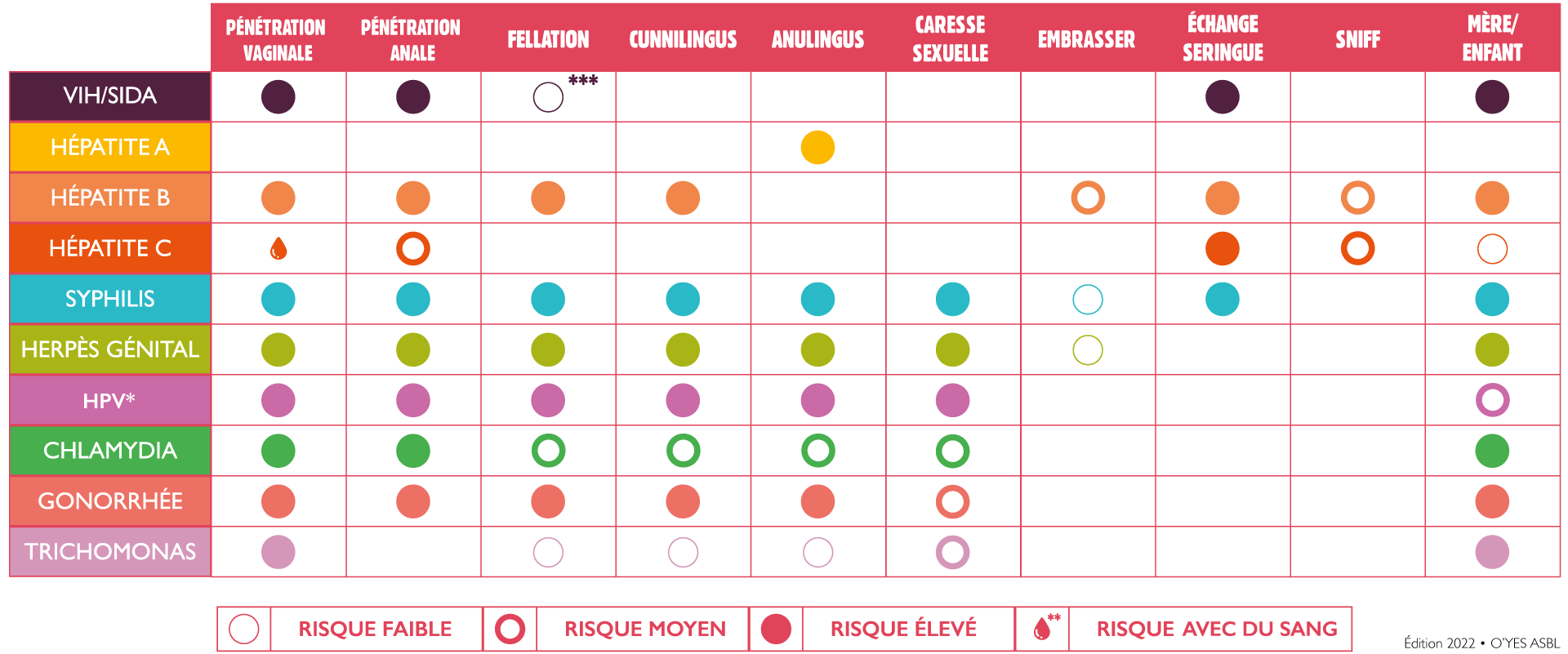
- * Human PapillomaVirus
- ** Lors de rapports sexuels non protégés et/ou traumatiques incluant la présence de sang (fisting, règles, lésions, etc.)
- *** La personne faisant la fellation court un risque faible si elle reçoit du sperme en bouche et que ses muqueuses sont abîmées
Méthode diagnostique
Consultation en infectiologie à envisager pour tout patient avec une IST, d’autant plus en cas d’échec de traitement ou d’infections multiples
| Agent pathogène | Test recommandé | Type de prélèvement / matrice | Fenêtre de détection | Répétition | Commentaires |
|---|---|---|---|---|---|
| Chlamydia trachomatis | PCR |
Homme : Urine 1er jet, frottis urétral, pool
(= urine + frottis de gorge + frottis rectal dans le même tube, par le
préleveur ou par le laboratoire) Femme : Auto-frottis vaginal, frottis vaginal ou cervical |
Détectable au bout de 48h mais la période détection optimale est de 2 semaines | Si persistance des symptômes, suspicion d’une réinfection ou d’une mauvaise compliance : 4 semaines après la fin du traitement 1 (attendre min 14 j) |
Sérologie non indiquée Dépistage : PCR combinée Chlamydia trachomatis et Neisseria gonorrhoeae : 48h après contact à risque Suivi (si indiqué) : PCR Chlamydia trachomatis ou Neisseria gonorrhoeae seulement l’agent pathogène positif Remboursement :
|
| Neisseria gonorrhoeae |
PCR Culture : en cas d’échec thérapeutique 2 |
48 heures | Si persistance des symptômes, suspicion d’une réinfection ou d’une mauvaise compliance : Culture à 14 j après la fin du traitement | ||
| Treponema pallidum | Sérologie | Sérum | 6 semaines |
À 6 semaines du risque si dépistage négatif Syphilis primaire (chancre) : Réévaluation clinique et sérologique à 6 semaines, 3, 6 et 12 mois après le traitement ou jusqu’à négativation. Syphilis secondaire, tertiaire & latente : Réévaluation clinique et sérologique à 3, 6, 12 et 24 mois après traitement ou jusqu’à négativation. Attention : suivi de l’évolution du titre VDRL/RPR par sérologie à effectuer dans le même laboratoire |
La majorité des personnes infectées vont garder des test tréponémiques
(TPPA/TPHA) positifs toute leur vie, même après traitement efficace.
La réponse au traitement est évaluée via le titre de la sérologie non tréponémique (VDRL/RPR) : → Diminution de 4x le titre de RPR/VDRL initial, équivalent à un changement de deux dilutions (par exemple, de 1:32 à 1:8 ou de 1:16 à 1:4), est considérée comme une réponse sérologique adéquate. → Si signes ou symptômes persistants ou récurrents ou titre de RPR/VDRL qui se re-majore: possible réinfection ou échec thérapeutique |
| Hepatitis B virus (HBV) |
Sérologie :
|
Sérum | 2 mois | À 6 mois du risque si dépistage négatif | Si séropositivité connue (Anticorps anti-HBs +), ne pas retester dans un bilan d’IST |
| Hepatitis C virus (HCV) | Sérologie | Sérum | 3 mois | À 6 mois du risque si dépistage négatif |
Pour toute nouvelle sérologie positive, réaliser une PCR HCV Si séropositivité connue, ne pas retester dans un bilan d’IST |
| Human immuno-deficiency virus (HIV) | Sérologie | Sérum | 4 à 6 semaines | À 3 mois du risque si dépistage négatif |
Pour toute nouvelle sérologie positive, réaliser une PCR HIV Si séropositivité connue, ne pas retester dans un bilan d’IST |
| Herpes simplex virus | Antigène PCR € |
Frottis sur lésions vésiculeuses (buccal, pharyngé, labial, rectal, génital) | 4 à 7 jours | / |
Sérologie non indiquée Ne pas tester dans un bilan d’IST mais uniquement chez les patients présentant des vésicules et chez lesquels on suspecte une infection par Herpes simplex. |
| Mycoplasma genitalium | PCR € | Urine Frottis urétéral, pénien, endocervical et vaginal |
/ | Ne pas tester dans un bilan d’IST mais uniquement chez les patients symptomatiques et partenaires des patients symptomatiques présentant un résultat négatif CT/NG3 ou les patientes faisant des cervicites à répétition ou les patients faisant des urétrites non-gonococciques à répétition. | |
| Trichomonas vaginalis | Antigène PCR € |
Frottis vaginal, endocervical Urine |
5 jours | À 3 mois après traitement pour toutes femmes sexuellement actives |
Ne pas tester dans un bilan d’IST mais uniquement chez les patientes
symptomatiques et présentant des pertes vaginales, présentant un
résultat négatif CT/NG3 Il est impératif de traiter les partenaires (avec ou sans symptômes) pour éviter les réinfections |
- Re-testing à réaliser d’office pour les patientes enceintes
- Réalisée sur frottis endocervical chez la femme et urétéral chez l’homme. Contacter le microbiologiste, envoyer le prélèvement dans les 2 h et ne pas le conserver au frigo.
- CT/NG = Chlamydia trachomatis/Neisseria gonorrhoeae
- € = à charge patient
Prise en charge
Traitement empirique
| Type | Germes | Traitement | Durée |
|---|---|---|---|
|
Salpingite et abcès tubo-ovarien 1 (= PID : Pelvic Inflammatory Disease) |
|
Traitement hospitalier : PID compliquée nécessitant une chirurgie Ceftriaxone IV ou IM 2 g/24 h + Doxycycline PO 100 mg/12 h ± Métronidazole PO 1.5 g/24 h ou 500 mg/8 h 2, 3 |
14 j 4, 5 |
|
Traitement ambulatoire : PID non compliquée Ceftriaxone IM 1 g en dose unique + Doxycycline PO 100 mg/12 h ± Métronidazole PO 1.5 g/24 h ou 500 mg/8 h 2, 3 |
/ 14 j 14 j |
||
| Orchi-épididymite 6 |
|
Sexuellement acquis : Ceftriaxone IM ou IV 1 g en dose unique + Doxycycline PO 100 mg/12 h |
/ 10 j |
|
Non sexuellement acquis : • Traitement hospitalier : Ceftriaxone IV ou IM 2 g/24 h • Traitement ambulatoire : Ciprofloxacine PO 500 mg/12 h ou SMX/TMP PO 800 mg/160 mg/12 h |
10 j 10 j 10 - 14 j |
- Si dispositif intra-utérin : retrait.
- Prescrire Métronidazole en cas d’abcès, de Trichomonas à la culture ou d’histoire d’instrumentalisation gynécologique.
- Préférer la posologie de 500 mg/8 h si présence d’effets secondaires de type nausées, vomissements.
- Envisager l’arrêt du traitement par ceftriaxone après un drainage chirurgical et pour autant que les cultures per-opératoires soient négatives pour des entérobactéries
- Envisager l’arrêt du traitement par métronidazole après un drainage chirurgical et pour autant que les cultures per-opératoires soient négatives pour Trichomonas vaginalis ou anaérobes
- Nécessité d’une culture urinaire classique en plus d’une PCR, en particulier en cas d’acquisition non sexuelle.
Pour les pathologies suivantes avec une présentation clinique légère à modérée et pour un patient de bon pronostic, compliant et pouvant se représenter pour son suivi, il faut privilégier le traitement ciblé
| Type | Germes | Traitement | Durée |
|---|---|---|---|
| Cervicite |
|
Ceftriaxone IM ou IV 1 g en dose unique + Doxycycline PO 100mg/12 h 1 |
/ 7 j |
| Urétrite, rectite, proctite |
|
Ceftriaxone 1 g en dose unique + Doxycycline PO 100 mg/12 h |
/ 7 j Lymphogranulome vénérien (LGV) : 21 j |
- Chez la femme enceinte, il est préférable d’opter pour un traitement par azithromycine PO 1 g en dose unique. Cependant, en cas de symptomatologie persistante après un traitement par azithromycine, il convient de référer la patiente chez un spécialiste afin de discuter le recours à un traitement par doxycycline (1,14).
Traitement ciblé
| Germes | Traitement | Durée |
|---|---|---|
| Neisseria gonorrhoeae | Ceftriaxone IV ou IM 1 g/24h |
Cervicite, urétrite, proctite : 1 j Orchite-épididymite : 10 j |
| Chlamydia trachomatis | Doxycycline PO 100 mg/12h 1,2 |
Cervicite, urétrite, proctite : 7 j Orchite-épididymite : 10 j Proctite : 21 j 3 Lymphogranulome vénérien (LGV) : 21 j |
| Trichomonas vaginalis | Métronidazole 500mg /12h 4 | 7 j |
| Mycoplasma genitalium 2 |
Schéma séquentiel : Doxycycline PO 100 mg/12h suivi par Moxifloxacine 400mg/24h |
7 j |
| Herpes Simplex Virus |
Primo-infection : Aciclovir 400 mg/8h ou Valaciclovir 1 g/12h |
7 à 10 j 6 |
|
Traitement des récidives : Aciclovir 800 mg/8h ou Valaciclovir 500 mg/12h |
2 j 3 j |
|
|
Prévention des récidives : Avis infectiologique |
- Prise en position assise en évitant de se coucher dans les 30 minutes suivant la prise ; effet secondaire : Photosensibilité !
- Chez la femme enceinte, il est préférable d’opter pour un traitement par azithromycine PO 1 g en dose unique. Cependant, en cas de symptomatologie persistante après un traitement par azithromycine, il convient de référer la patiente chez un spécialiste afin de discuter le recours à un traitement par doxycycline (1,14)
- Si résultat négatif de Lymphogranulome vénérien (LGV) : Diminution de la durée de traitement à 7 jours
- L'absorption concomitante de boissons alcoolisées est à éviter au cours du traitement par métronidazole et au moins un jour après l'arrêt, un effet disulfiram pourrait survenir (rougeur du visage, vomissements, tachycardie).
- Mycoplasma genitalium n’est pas à rechercher d’emblée mais uniquement en cas de symptomatologie évocatrice ! Se réfèrer à la section « Méthodes de diagnostic »
- Antiviraux à débuter dès que possible et au maximum dans les 72 h après l’apparition de lésions
Traitement ciblé Syphilis
- Syphilis primaire : chancre génito-anal (ulcère anorectal).
- Syphilis secondaire : dissémination systémique avec lésions diffuses de l’épiderme et diverses manifestations aiguës possibles dans plusieurs organes.
- Syphilis tertiaire : lésions cutanées de type nodules, plaques ou ulcères, syphilis cardiovasculaire.
- Syphilis latente : sérologie positive tandis que le patient ne remarque pas (ou plus) de symptômes.
- Syphilis latente « précoce » : qui est restée sans traitement pendant moins d’un an.
- Syphilis latente « tardive » : qui est restée sans traitement pendant plus d’un an ou qui est d’une durée inconnue
| Germe | Traitement | Durée |
|---|---|---|
| Treponema pallidum |
Syphilis primaire, secondaire et latente précoce : Benzylpénicilline benzathine 2,4 millions UI 1 en IM (dose unique) Si allergie β-lactamines : Doxycycline PO 100 mg/12h |
/ 14 j |
|
Syphilis latente tardive et tertiaire : Benzylpénicilline benzathine 2,4 millions UI 1 en IM Si allergie β-lactamines : avis infectiologue |
à J0, J7, J14 | |
|
Neurosyphilis : Benzylpénicilline sodique 18 à 24 millions UI en IV Si allergie β-lactamines : avis infectiologue |
10 à 14 j |
- Dose totale à diviser et à administrer en 2 endroits différents. Comme les injections de pénicilline sont très douloureuses, le solvant à utiliser est la lidocaïne 2% 2ml.
Rapports sexuels à risque
Quelques principes
Lorsque l’on parle de rapport sexuel à risque, il est nécessaire de différencier le risque d’acquisition du VIH du risque d’acquisition de l’Hépatite B et des autres IST.
Les modes de transmission des différentes IST ne sont pas identiques. Il est important de s’intéresser également au profil d’activités sexuelles du partenaire.
Les IST sont fréquemment asymptomatiques.
Pour certaines IST, il existe un traitement prophylactique afin de limiter le risque d’acquisition (voir ci-dessous).
VIH
Conditions de délivrance du traitement antirétroviral
En tant que Centre de Référence Sida, le CHU de Liège a la possibilité de proposer une prophylaxie post-exposition au VIH aux patients ayant eu des rapports sexuels non protégés « à risques ». L’initiation d’une prophylaxie post-exposition doit être réalisée le plus rapidement possible après l’exposition (dans les 24 heures préférentiellement et jusqu’à 72 heures).
Un dossier TPE (traitement post-exposition) doit être généré dans OMNIPRO et complété par le médecin prenant en charge le patient aux urgences. Le risque est évalué au cas par cas en fonction des critères suivants :
- nature du rapport
- statut VIH de la personne source et/ou appartenance à un groupe à risque d’acquisition du VIH
Le tableau ci-dessous reprend toutes les situations.
| VIH positif avec charge virale non connue/détectable | VIH positif, traité, avec charge virale < 200 copies/ml depuis > 6 mois | Statut VIH non connu, groupe à prévalence élevée 2 ou originaire d’une zone à haut risque 3 | Statut VIH non connu, groupe à prévalence faible 2 ou originaire d’une zone à faible risque 3 | Viol (sauf si utilisation de préservatif ou violeur avec statut VIH négatif récent et prouvé) | |
|---|---|---|---|---|---|
| Rapport anal réceptif | Recommandé | Non recommandé 1 | Recommandé | Non recommandé | Recommandé |
| Rapport anal insertif | Recommandé | Non recommandé | Considéré | Non recommandé | Non applicable |
| Rapport vaginal réceptif | Recommandé | Non recommandé | Considéré | Non recommandé | Considéré |
| Rapport vaginal insertif | Recommandé | Non recommandé | Considéré | Non recommandé | Non applicable |
| Fellation avec éjaculation | Non recommandé 4 | Non recommandé | Non recommandé 4 | Non recommandé | Non recommandé 4 |
| Fellation sans éjaculation | Non recommandé 4 | Non recommandé | Non recommandé 4 | Non recommandé | Non recommandé 4 |
| Partage ou utilisation de matériel d'injection | Recommandé | Considéré | Recommandé | Non recommandé |
- Idéalement, personne source avec charge virale indétectable prouvée et maintenue (> 6 mois)
- Groupe à prévalence élevée : hommes ayant des rapports sexuels avec des hommes (HSH ou MSM), hommes bisexuels, usagers de drogues injectables, travailleurs du sexe, hétérosexuels multipartenaires, (anciens) prisonniers.
- Zone à haut risque: personne originaire d’une région où la prévalence de l’infection VIH > 1 % (UNAIDS Gap report)
- Envisager en cas de facteurs augmentant le risque de transmission : taux élevé de la charge virale du partenaire source, saignement, IST ou ulcération associée…
Traitement antirétroviral
Un traitement de 28 jours est nécessaire. Un kit de démarrage de 4 jours est délivré aux Urgences du Sart Tilman et de NDB. La première dose doit être prise le plus rapidement possiblement sur place.
| Circonstance | Traitement | Modalités de prise | Durée |
|---|---|---|---|
| Pour tout patient (y compris femme enceinte) |
Emtricitabine 200 mg/ténofovir disoproxil 245 mg 1 comprimé/24 h + Isenstress© (raltégravir) 600mg 2 comprimés/24h |
|
28 jours |
| Interactions médicamenteuses |
Avis infectiologue recommandé Interactions médicamenteuses à évaluer au cas par cas (www.hiv-druginteractions.org) |
||
Le suivi est assuré au Centre de référence SIDA (CRS) au Brull. Le médecin qui prend en charge le patient doit envoyer un omnimail au Docteur Françoise UURLINGS afin de l’informer. Le patient doit lui-même téléphoner le premier jour ouvrable au CRS (04/270 31 90) afin de prendre RDV pour obtenir la suite du traitement antirétroviral.
Hépatites
Hépatite A : dans le cadre de rapport HSH, risque de transmission de l’hépatite A. Toutefois, pas de recommandation de prophylaxie post-exposition en 2019. Il existe cependant une recommandation internationale de vacciner la population HSH en routine. Ceci pourrait se faire dans le cadre du suivi.
Hépatite B : interroger le patient sur son statut vaccinal anti-HBV :
- Si non vacciné : 1ère dose Engerix B-20® (idéalement à administrer aux Urgences)
- Si patient ignore son statut vaccinal : dosage Ac anti-HBS (délai de 7 jours pour débuter vaccination)
- Si patient pense être vacciné mais immunité non prouvée : dosage Ac anti-HBS (délai de 7 jours pour débuter vaccination)
Hépatite C : pas de prophylaxie.
Gonocoque et Chlamydia
Minimum 14 jours après le risque, réaliser un frottis de dépistage en fonction du type de rapport (gorge, rectum, urines, etc.)
Autres IST
Pas de prophylaxie. Le suivi sera discuté avec le médecin du Centre de Référence (cf. ci-dessous).
Suivi
Suivi d’éradication : uniquement chez la femme enceinte après 4 semaines ou en cas de persistance de symptômes au-delà de 4 semaines. Il est important de vérifier l’anamnèse du patient pour évaluer s’il s’agit d’un échec du traitement ou d’une réinfection.
-
En cas de symptômes persistants :
- Vérifier que le traitement a bien été pris par le patient
- En cas d’échec du traitement, rechercher des résistances des pathogènes aux traitements
- Effectuer les tests diagnostics sur des pathogènes plus rares : Mycoplasma genitalium, Trichomonas vaginalis, Ureaplasma urealyticum
-
Suivi afin de détecter une réinfection : Chez les patients à risque d’une nouvelle exposition à une IST, il est nécessaire d’effectuer un recontrôle au minimum 3 mois plus tard.
Dépistage et traitement du (des) partenaire(s) sexuel(s) : Idéalement, avant de commencer le traitement, le(s) partenaire(s) sexuel(s) devrait (devraient) d’abord subir un test de dépistage des IST. Si cela n’est pas possible, le traitement peut également être instauré empiriquement sur la base de l’infection constatée dans le « cas index » (traitement « épidémiologique »)
Cas particuliers
Mycoplasma genitalium, Trichomonas vaginalis, Ureaplasma urealyticum ne sont pas à rechercher d’emblée mais uniquement en cas de symptomatologie évocatrice.
Références
- Hazra A, Collison MW, Davis AM. CDC Sexually Transmitted Infections Treatment Guidelines, 2021. Vol. 327, Jama. 2022. 870–871 p.
- https://depistage.be/
- https://www.ulb-ibc.be/ist/
- https://www.cdc.gov/std/treatment-guidelines/default.htm
- https://depistage.be/depistage/
- https://www.nhs.uk/conditions/chlamydia/diagnosis/
- https://www.uptodate.com/contents/clinical-manifestations-and-diagnosis-of-chlamydia-trachomatis-infections
- https://www.uptodate.com/contents/clinical-manifestations-and-diagnosis-of-neisseria-gonorrhoeae-infection-in-adults-and-adolescents
- https://www.uptodate.com/contents/syphilis-screening-and-diagnostic-testing
- https://www.uptodate.com/contents/hepatitis-b-virus-screening-and-diagnosis-in-adults
- https://www.uptodate.com/contents/clinical-manifestations-diagnosis-and-treatment-of-acute-hepatitis-c-virus-infection-in-adults
- https://www.uptodate.com/contents/initial-evaluation-of-adults-with-hiv
- https://www.uptodate.com/contents/epidemiology-clinical-manifestations-and-diagnosis-of-genital-herpes-simplex-virus-infection
- https://www.lecrat.fr/